インスリン製剤
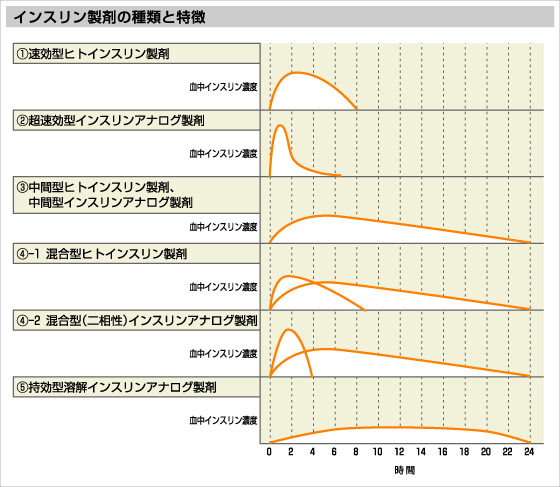
記事の内容• 回答:『ノボラピッド』は超速効型、『トレシーバ』は持効型のインスリン 『ノボラピッド(一般名:インスリン アスパルト)』とは、どちらもインスリンの注射薬です。 『ノボラピッド』は 超速効型のインスリンで、食事の後に起こる血糖値の上昇を防ぐために使います。 『トレシーバ』は 持効型のインスリンで、不足しているインスリンの基礎分泌を補うために使います。 インスリンを使った治療では、こうした作用時間の異なる薬を使って、生理的なインスリン分泌を再現するのが基本です。 また、『ノボラピッド』と『トレシーバ』を最初から混合してある『ライゾデグ配合注』も登場しています。 しかし糖尿病の人は「インスリン」の分泌が弱まっているため、通常よりも急激に血糖値が上昇することがあります。 このような「 食後の過血糖」は、心筋梗塞など様々な病気のリスクになることから、薬で治療することが推奨されています1。 1 国際糖尿病連合 IDF 「糖尿病における食後血糖値の管理に関するガイドライン」, 2011 『ノボラピッド』は「超速効型」に分類されるインスリン製剤で、通常10~20分で効果が現れます2。 そのため、食事の前に注射しておくことで、こうした「食後の過血糖」を防ぐことができます。 こうした「インスリン」の基礎分泌の不足は空腹時の高血糖の原因となり、糖尿病の進展にも大きな影響を与えます。 で、1日1回の注射で24時間安定した効果が続きます3。 そのため、こうした「インスリンの基礎分泌」を補うために使います。 3 トレシーバ注 インタビューフォーム 『トレシーバ』は持効型の中でも、特に作用が長い が、中でも特に『トレシーバ』は作用が42時間と長続きします3。 そのため、 注射の時間指定がなく、また注射を忘れた場合でも 8時間以上の間隔をあければ使えるなど、時間管理の難しい人でも使いやすい薬です。 そのためインスリン療法では1型・2型を問わず、食後の血糖値の上昇に対しては『ノボラピッド』などの「超速効型」で、足りないインスリンの基礎分泌に対しては『トレシーバ』などの「持効型」で、それぞれ補う必要があります(basal-bolus療法)。 通常は、『トレシーバ』などの「持効型」だけでは食前・食後の血糖値がコントロールできない場合に、『ノボラピッド』などの「超速効型」のインスリンを追加します。 しかし、2型糖尿病ではインスリンの基礎分泌が残っている場合もあります。 そういった場合には『ノボラピッド』などの「超速効型」の薬だけで血糖値をコントロールできる場合もあります4。 4 日本糖尿病学会 「糖尿病診療ガイドライン 2016 」 このように、様々な作用時間・組み合わせのインスリン製剤を利用し、病状や生活習慣に合わせてオーダーメイドの投与方法を考える必要があります。 薬剤師としてのアドバイス:「シックデイ・ルール」は予め確認しておく 糖尿病の人が風邪をひいた場合、食事を摂れない場合もあります。 この時、食事を摂らないのだから血糖値も上がらないはずだ、と薬を自己判断で中断してしまう人は少なくありません。 しかし、個々の病気の状況や生活習慣によって血糖値がどう変動するかは大きく異なります。 そのため、薬を何割減らせばよい、どの薬を中断すれば良い、と一概に述べることはできません。 体調不良などで食事を摂れない場合に、インスリンをどのように使えば良いか、予め「 シックデイ・ルール」を主治医と相談し、決めておくようにしてください。 ポイントのまとめ 1. 『ノボラピッド』は「超速効型」、毎食前の注射で、インスリンの追加分泌を補う 2. 『トレシーバ』は「持効型」、1日1回の注射で、インスリンの基礎分泌を補う 3. 従来の混合型(例:『ノボラピッド30ミックス』)や、『ノボラピッド』と『トレシーバ』を個別に使う場合と比べ、夜間の低血糖リスクが少ないとされています5,6。 5 ライゾデグ配合注 インタビューフォーム 6 J Diabetes. 9 3 :243-247, 2017 PMID: 個別に注射しなくても良いため注射の回数も少なくて済むほか、注射前の混濁操作も必要ない5 ため、シンプルな操作で注射ができることも特徴です。 これらの薬は、『ノボラピッド』と同じ「超速効型」と、作用が持続する「中間型」のインスリンを、様々な比率で配合した混合製剤です。 「超速効型」単独の『ノボラピッド』と、「中間型」も配合された『ノボラピッド ミックス』は別の薬であることに注意が必要です。 ほか 利益相反 COI 特定の製薬企業との利害関係、開示すべき利益相反関係にある製薬企業は一切ありません。
次の
持効型溶解インスリン「トレシーバ」 1日1回投与でより平坦でピークのない血糖降下作用
記事の内容• 回答:『ノボラピッド』は超速効型、『トレシーバ』は持効型のインスリン 『ノボラピッド(一般名:インスリン アスパルト)』とは、どちらもインスリンの注射薬です。 『ノボラピッド』は 超速効型のインスリンで、食事の後に起こる血糖値の上昇を防ぐために使います。 『トレシーバ』は 持効型のインスリンで、不足しているインスリンの基礎分泌を補うために使います。 インスリンを使った治療では、こうした作用時間の異なる薬を使って、生理的なインスリン分泌を再現するのが基本です。 また、『ノボラピッド』と『トレシーバ』を最初から混合してある『ライゾデグ配合注』も登場しています。 しかし糖尿病の人は「インスリン」の分泌が弱まっているため、通常よりも急激に血糖値が上昇することがあります。 このような「 食後の過血糖」は、心筋梗塞など様々な病気のリスクになることから、薬で治療することが推奨されています1。 1 国際糖尿病連合 IDF 「糖尿病における食後血糖値の管理に関するガイドライン」, 2011 『ノボラピッド』は「超速効型」に分類されるインスリン製剤で、通常10~20分で効果が現れます2。 そのため、食事の前に注射しておくことで、こうした「食後の過血糖」を防ぐことができます。 こうした「インスリン」の基礎分泌の不足は空腹時の高血糖の原因となり、糖尿病の進展にも大きな影響を与えます。 で、1日1回の注射で24時間安定した効果が続きます3。 そのため、こうした「インスリンの基礎分泌」を補うために使います。 3 トレシーバ注 インタビューフォーム 『トレシーバ』は持効型の中でも、特に作用が長い が、中でも特に『トレシーバ』は作用が42時間と長続きします3。 そのため、 注射の時間指定がなく、また注射を忘れた場合でも 8時間以上の間隔をあければ使えるなど、時間管理の難しい人でも使いやすい薬です。 そのためインスリン療法では1型・2型を問わず、食後の血糖値の上昇に対しては『ノボラピッド』などの「超速効型」で、足りないインスリンの基礎分泌に対しては『トレシーバ』などの「持効型」で、それぞれ補う必要があります(basal-bolus療法)。 通常は、『トレシーバ』などの「持効型」だけでは食前・食後の血糖値がコントロールできない場合に、『ノボラピッド』などの「超速効型」のインスリンを追加します。 しかし、2型糖尿病ではインスリンの基礎分泌が残っている場合もあります。 そういった場合には『ノボラピッド』などの「超速効型」の薬だけで血糖値をコントロールできる場合もあります4。 4 日本糖尿病学会 「糖尿病診療ガイドライン 2016 」 このように、様々な作用時間・組み合わせのインスリン製剤を利用し、病状や生活習慣に合わせてオーダーメイドの投与方法を考える必要があります。 薬剤師としてのアドバイス:「シックデイ・ルール」は予め確認しておく 糖尿病の人が風邪をひいた場合、食事を摂れない場合もあります。 この時、食事を摂らないのだから血糖値も上がらないはずだ、と薬を自己判断で中断してしまう人は少なくありません。 しかし、個々の病気の状況や生活習慣によって血糖値がどう変動するかは大きく異なります。 そのため、薬を何割減らせばよい、どの薬を中断すれば良い、と一概に述べることはできません。 体調不良などで食事を摂れない場合に、インスリンをどのように使えば良いか、予め「 シックデイ・ルール」を主治医と相談し、決めておくようにしてください。 ポイントのまとめ 1. 『ノボラピッド』は「超速効型」、毎食前の注射で、インスリンの追加分泌を補う 2. 『トレシーバ』は「持効型」、1日1回の注射で、インスリンの基礎分泌を補う 3. 従来の混合型(例:『ノボラピッド30ミックス』)や、『ノボラピッド』と『トレシーバ』を個別に使う場合と比べ、夜間の低血糖リスクが少ないとされています5,6。 5 ライゾデグ配合注 インタビューフォーム 6 J Diabetes. 9 3 :243-247, 2017 PMID: 個別に注射しなくても良いため注射の回数も少なくて済むほか、注射前の混濁操作も必要ない5 ため、シンプルな操作で注射ができることも特徴です。 これらの薬は、『ノボラピッド』と同じ「超速効型」と、作用が持続する「中間型」のインスリンを、様々な比率で配合した混合製剤です。 「超速効型」単独の『ノボラピッド』と、「中間型」も配合された『ノボラピッド ミックス』は別の薬であることに注意が必要です。 ほか 利益相反 COI 特定の製薬企業との利害関係、開示すべき利益相反関係にある製薬企業は一切ありません。
次の


