睡眠時無呼吸症候群の症状と検査 [不眠・睡眠障害] All About
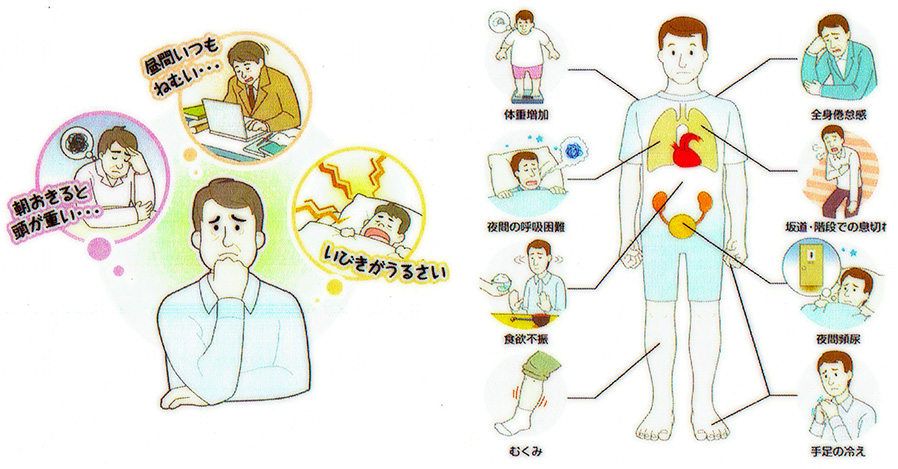
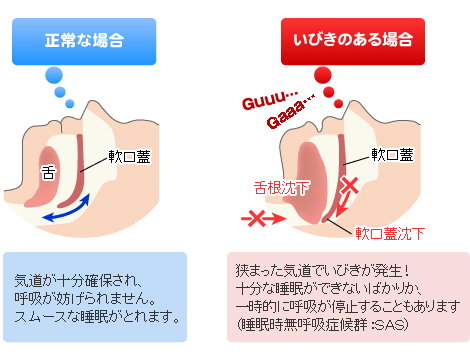
睡眠時無呼吸症候群(閉塞型) 分類および外部参照情報 発音 , , 睡眠医学 - , - , 睡眠時無呼吸症候群(すいみんじむこきゅうしょうこうぐん、Sleep apnea syndrome; SAS)とは、時に停止または低呼吸になる疾患である。 閉塞性睡眠時無呼吸症候群(OSA)、中枢性睡眠時無呼吸症候群(CSA)、これら2つの混合性睡眠時無呼吸症候群、この3つに分類される。 OSAが最も一般的である。 OSAのリスクファクターには、肥満、家族の病歴、アレルギー、咽頭扁桃肥大(アデノイド)などがある。 治療は、生活習慣の改善、マウスピースや呼吸機器の装着 、手術など。 生活習慣については禁酒、減量、禁煙、睡眠姿勢など。 呼吸機器ではCPAP装置の装着など。 治療しない場合、、、、、、、などのリスクが増加する。 男女で有病率に差はない。 すべての年齢で起こり得るが、もっとも一般的なのは55-60歳である。 症状 [ ] 主な症状 [ ] 閉塞性睡眠時無呼吸症候群では激しい鼾()がみられるが、中枢性睡眠時無呼吸症候群では特徴的ないびきはみられない。 閉塞性睡眠時無呼吸症候群に特有のいびきは、通常の一定リズムではなく、しばらく無音のあと著しく大きく音を発するという傾向・特徴を持っている。 同居者がいてもこの病気に関する情報を持っていなければ、単に「いびきをかきやすい性質」としか認識されず、治療開始が遅れることもありえる。 その他、以下のような症状が挙げられる。 就寝中の意識覚醒の短い反復、およびそれによる脳の不眠• 昼間の傾眠傾向• 頻回の中途覚醒• 集中力の低下• 睡眠時の無呼吸状態• 夜間頻尿(になりやすくなる)• 起床時の頭痛• 呼吸性アシドーシス• 家族などの同居者がいない場合、この病気の発見は非常に遅れる。 特に自覚症状が弱い場合は誰にも発見されないため、その状態が徐々に悪化して深刻な問題を起こしてしまう。 よくある深刻な問題の例は、の運転中に強い眠気が発生し運転操作を誤って人身事故になることである。 そしてこういう事故をきっかけにこの症状を知るというケースが目立つ。 この病気が一般社会に知られるようになったのも、患者が起こした事故の報道によるものであった。 合併症 [ ] 、、、、、、、など。 動脈硬化性疾患の危険因子である。 原因と診断 [ ] 原因 [ ] 睡眠時無呼吸症候群は、次の3種類がある。 閉塞性睡眠時無呼吸症候群 OSAS, Obstructive SAS 睡眠中の筋弛緩により舌根部や軟口蓋が沈下し気道を閉塞することが主な原因である。 上気道の閉塞によるもので呼吸運動はある。 者は非肥満者の三倍以上のリスクがあるとされる。 OSASのスクリーニングには、,収縮期,拡張期血圧,いびきによるスコアを用いるものがある。 中枢性睡眠時無呼吸症候群 (CSA) 脳器質性疾患や心循環器疾患を背景に脳幹部呼吸中枢障害、呼吸筋障害、血中酸素分圧の制御にかかわる化学受容体の障害が引き起こされ呼吸運動が阻害されるのが原因である。 混合性睡眠時無呼吸症候群 閉塞型と中枢型の混合したもの。 診断 [ ] スクリーニング [ ]• 男性 4点、女性 0点• 0; 1点、21. 0〜22. 9;2点、23. 0〜24. 9;3点、25. 0〜26. 9;4点、27. 0〜29. 9;5点、30. 0以上;6点• いびき: いびきをかかない、時々、たまに、わからない; 0点、いびきをよくかく、いつも; 4点• 以上4項目の合計点数が11点以上でOSASの可能性が高いと判断される。 14点以上ではさらに特異度があがる。 診断基準 [ ] 「 無呼吸・低呼吸指数」 apnea hypopnea index; AHI が米国睡眠医学会の提唱する基準では5以上且つの過眠などの症候を伴うときを睡眠時無呼吸症候群とする定義が多い。 ここでは• 無呼吸 : 口、鼻の気流が10秒以上停止すること。 無呼吸・低呼吸指数 : 1時間あたりの無呼吸と低呼吸を合わせたもの。 を指す。 なお、この定義には当てはまらないものの低呼吸状態を繰り返して不眠を訴える場合があり、その場合も睡眠時無呼吸症候群と同様、患者のいびきや歯ぎしりがひどい場合が多いため「いびき・歯ぎしり不眠症」と呼ばれる。 睡眠総合ケアクリニック代々木の伊藤永喜は、10秒以上呼吸が止まることが1時間に5回以上あれば睡眠時無呼吸症候群と診断されると説明しており、15回までなら軽度、30回までは中程度、30回以上となれば重症としている。 睡眠ポリソムノグラフィ検査 [ ] は、睡眠ポリグラフ PSG 検査とも呼ばれる。 入院して下記のようなデータ収集を行なうものである。 携帯型の簡便な装置()で在宅検査を行なう場合もある。 、、頤筋による睡眠ステージ• 口・鼻の気流、胸・腹部の動きによる呼吸パターン• による経皮的動脈血酸素飽和度 SpO 2 治療 [ ] 初期介入はであり、やの中止などを行う。 閉塞性睡眠時無呼吸症候群 [ ] 減量療法 [ ] 患者が者の場合、減量により上気道周辺のの重さによる狭窄を改善する。 持続陽圧呼吸療法 [ ] CPAP装着図 nasal CPAP(nasal continuous positive airway pressure; 鼻シーパップ、ネーザルシーパップ)装置よりチューブを経由して鼻につけたマスクに加圧された空気(陽圧の空気)を送り、その空気が舌根の周囲の軟部組織を拡張することで吸気時の気道狭窄を防ぐ方法。 CPAP装置には大きく分けて2タイプあり、ひとつは固定CPAPと呼ばれ、もうひとつはオートCPAPと呼ばれる。 いずれも日本国内では保険診療として認められており、1ヶ月当たり5,000円弱で利用することができる。 一般的には保険診療扱いで「装置をレンタルして使う」ようなスタイルのため、症状の有無に関わらず1ヶ月に最低1回は担当医師の診察が必要であるが、通院が困難な場合などはCPAP装置を購入するという選択肢もある。 固定CPAPは、患者があらかじめ検査入院するか計測器を自宅で取り付けて適切な圧力を測定し、それを医師が装置に設定し、患者が使うものである。 設定値が高い場合、患者の入眠が妨げられることもあるため、始動時からある程度の時間は弱い圧力で作動し、徐々に設定した圧力に変わるようになっているものがある。 オートCPAPは設定を必要とせず、患者の状態に合わせてリアルタイムで圧力が変化するようになっている。 また、オートCPAPにはデータを記録するための機能を持っており、そのデータを医師が回収して分析することも可能である。 CPAP装置から鼻マスクへ送出される空気のは、症状や体格により異なるが、4~20cmH2O程度である。 どうしても処方直後は不快感を持ちやすく、睡眠中無意識に鼻マスクを外してしまうことがある。 機種によっては、このような場合に警告音を鳴らすことができる。 CPAPの普及に伴い、不快感を減少させるための工夫が年々行われている。 どのような形式の鼻マスクであれ、調整用のバンドが付いているので快適な装着感が得られるまで調整を繰り返し、できるだけ早く慣れるように試みるのが基本である。 鼻マスクは、あえて空気が漏れやすい構造になっている。 作動時は常にシューという空気の摩擦音が発生するが、これは異常ではない。 潜水用の酸素マスクのような、呼吸に連動して作動するバルブは付いておらず、息を吐き出したらスムーズにマスクの外へ流れるようになっている。 機種によっては、息を吐く時だけ圧力が下がるものがある。 特に冬季は、冷たい室内の空気が加圧されて送られるため、冷たさや乾燥を伴うことがある。 CPAPの機種によっては(オプションパーツの場合も含め)・加温器を備えているものがある。 これを用いることで不快感を減らすことができるが、過度に加湿・加温した場合、かえって不快感が発生することがある。 その場合はCPAP側で対応するのではなく、ので対応すると解決しやすい。 CPAPにはコンパクトで効率の高いエアが付いている。 やなどによる症状を持つ患者には、オプションパーツとして対応のが提供される。 どのようなエアフィルターを用いる場合でも、定期的な洗浄・清掃は不可欠である。 CPAPの利用者は、宿泊を伴う移動の際は必ずこの装置を携行しなければならない。 そのため、CPAPは携行の便を考慮したリュックサックやショルダーバッグのようなケースに収めて提供される。 特にビジネス目的の移動では、装置を携行しなかったために移動先での活動が不十分になってしまうようなリスクに留意する必要がある。 重さはだいたい1~3であるが中には1kgを切るとても軽い機器もある。 スリープスプリント(マウスピース)療法 [ ] (マウスピース)を用いて下顎を前進させた状態を固定し、気道の狭窄を防ぐ。 肥満体でなく下顎の小ささに由来する原因が主な対象。 外科的治療(口蓋垂軟口蓋咽頭形成術) [ ] 口蓋垂、口蓋扁桃、の一部を切除し、気道を広げる。 中枢性睡眠時無呼吸症候群 [ ]• 原因となる脳疾患、心疾患(虚血性心疾患など)などの治療• 在宅酸素療法• BiPAP(バイパップ)療法が有効であるとの報告あり 診療科 [ ] (睡眠外来のあるところ)、、などが適している。 軽度の場合は、医科からの紹介によりでスリープスプリント療法が行われることがある。 疫学 [ ] 閉塞性睡眠時無呼吸症候群においては、肥満者は非肥満者の三倍以上の発症リスクがあるとされている。 日本人は欧米人よりも肥満度は低いのにもかかわらず、有病率は欧米に劣らないという報告もある。 これは、いわゆる東アジア人の顔面骨格構造のために発症しやすいのではないかと考えられている (補足も参照)。 いずれにせよ、肥満は睡眠時無呼吸症候群のリスクを高めるという医学的見地に基づいた意見が一般的である。 の「病の起源」によれば肥満体型の人のほかにも、 顎の小さい人もなりやすいとも言われている。 顎の小さい人は同時に気管が狭く、気管狭窄になりやすいともいわれている。 また、人類の顎は時代が経つにつれて小さくなりつつあるといわれている。 これは、人類が食料不足を解消するため、これまで口にしてこなかった動物の内臓や骨の髄などの柔らかい部分を食料にしたことで、顎を使う機会を減らしていったと考えられている。 そうした影響で人類の顎は次第に小さくなり、ついには睡眠時無呼吸症候群になりやすい骨格へと変わっていったと考えられている。 この睡眠時無呼吸症候群を宿命病の一種と考える学者も多い。 総じて、やせていてもあごが小さくてえらが張っていない小顔の人は睡眠時無呼吸症候群になりやすいとされている。 睡眠総合ケアクリニック代々木の伊藤永喜によると、性差もあるという。 舌も含めた筋肉が加齢でゆるんでいくため、男性は30代以降に患者が増え始め、年齢と共に症状が悪化するケースが多くなる。 女性の場合は閉経後に発症する例が多く、ホルモンとの関係が指摘されており、女性は50代がターニングポイントと言える。 社会的側面 [ ] の運転士やトラックの運転手など、人命に直結する職業に就いているものの中にもこの病気が隠れていることが話題となった。 9月には米国のニュージャージートランジットの運転手がこの病気で意識を失いホーボーケン駅に衝突して一人が死亡した。 日本では、に発生したの被告の運転士がこの病気を発症していたとされている。 職業柄、の力士にもこの病気が多く、、などがこの病気に悩まされた。 なかでも大乃国は現役時代の後半にこの病気にかかって成績不振となり、の間に睡眠時無呼吸症候群の名を一躍有名にした。 脚注 [ ]• NHLBI: Health Information for the Public. Department of Health and Human Services 2012年7月10日. 2016年8月18日閲覧。 NHLBI 2012年7月10日. 2016年8月18日閲覧。 NHLBI 2012年7月10日. 2016年8月18日閲覧。 NHLBI 2012年7月10日. 2016年8月18日閲覧。 World Health Organization. 2007. Ferri, Fred F. 2014 英語. Elsevier Health Sciences. 1090. Auth, Patrick C. 2012 英語. 4 ed. 厚生労働省. 2019年12月16日閲覧。 478-482。 Takegami M, and others. Simple four-variable screening tool for identification of patients with sleep-disordered breathing. Sleep 2009;32:939-48• Sleep 29 9 : 1203—9. September 2006. 9 4, 2006. SLEEP 32;939-48,2009• Carley, David W; Prasad, Bharati; Reid, Kathryn J; et al. 2018. Sleep 41 1. 日本経済新聞 電子版. 2020年5月24日閲覧。 三好規子、谷川武 2014. 産業医学ジャーナル 37 5 : 2. 朝日新聞 (本紙記事より) 2013年1月15日 関連項目 [ ]• 外部リンク [ ]• - (2012年10月12日アーカイブ分) (英語) 「睡眠時無呼吸症候群」の項目。
次の